بیماری رنوواسکولار یک اختلال پیچیده است که بیشتر در اثر دیسپلازی فیبروماسکولار و بیماری های آترواسکلروتیک ایجاد می شود. این بیماری را میتوان به یکی از سه شکل زیر مشاهده کرد:
- تنگی بدون علامت شریان کلیوی (RAS)،
- فشار خون عروقی
- و نفروپاتی ایسکمیک. به ویژه، شکل آترواسکلروتیک یک بیماری پیشرونده است که ممکن است منجر به از دست دادن تدریجی و خاموش عملکرد کلیه شود.
بنابراین، تشخیص زودهنگام RAS یک هدف بالینی مهم است زیرا درمان مداخلهای ممکن است فشار خون را بهبود یا درمان کند و عملکرد کلیه را حفظ کند. تستهای غربالگری برای RAS در دهه گذشته به طور قابل توجهی بهبود یافته است. در حالی که رنوگرافی کاپتوپریل به طور گستردهای در گذشته استفاده میشد، امروزه سونوگرافی داپلر (US) شریانهای کلیوی (RAs)، آنژیو-CT یا آنژیوگرافی رزونانس مغناطیسی (MRA) جایگزین روشهای دیگر شدهاند و اکنون به عنوان تست های غربالگری انتخابی در نظر گرفته میشوند که در بین آنها سونوگرافی بسیار کم زیان، بدور از اشعه، سریع و ارزان میباشد.
سونوگرافی داپلر چیست؟
سونوگرافی کالر داپلر یک روش تشخیصی غیر تهاجمی، قابل تکرار و نسبتا ارزان است که در صورت انجام توسط متخصص میتواند بهطور دقیق بیماریهای رنواسکولار را غربال کند، امروزه بسیاری از پزشکان در فیلد ارولوژی و نفرولوژی از دستگاههای سونوگرافی موبایل جهت تشخیص زود هنگام انواع بیماریها بهره میبرند که این موجب صرفه جویی در هزینه و وقت بیمار و درمان هرچه بهتر وی میباشد. علاوه بر این، ارزیابی شاخص مقاومتی (RI) در سونوگرافی کالر داپلر ممکن است در بیماران مبتلا به RAS بسیار مفید باشد. با این حال، هنگامی که بین داده های بالینی و نتایج داپلر اختلاف وجود دارد، آزمایش های اضافی اجباری است.
علت ایجاد تنگی شریان کلیوی
تنگی شریان کلیوی (RAS) معمولاً توسط دیسپلازی فیبروماسکولار یا آترواسکلروز ایجاد میشود. RAS به دلیل تغییرات آترواسکلروتیک RAها به عنوان یک علت فشار خون بالا و ایسکمی کلیوی به یک نگرانی جدی تبدیل شده است که اغلب منجر به نارسایی کلیه در مرحله نهایی میشود. چندین مطالعه اپیدمیولوژیک شیوع بالایی نفروپاتی ایسکمیک را در بیماران مسن نشان داده است که عمدتاً ناشی از RAS آترواسکلروتیک است.
در طول دهه گذشته، داده ها نشان میدهند که RAS آترواسکلروتیک به عنوان یک علت مهم فزاینده بیماری کلیوی (از 5٪ تا 22٪ از بیماران مبتلا به ESRD را شامل میشود) میباشد. RAS شایعترین علت بالقوه برگشت پذیر و قابل درمان فشار خون ثانویه و نارسایی کلیه است. بنابراین، تشخیص زودهنگام RAS یک هدف بالینی مهم است زیرا درمان مداخله ای ممکن است فشار خون بالا را بهبود یا درمان کند و عملکرد کلیه را حفظ کند، وجود یک سونوگرافی موبایل با امکان کالر داپلر میتواند ابزاری بسیار کاربردی و کمک کننده برای هر پزشک ارولوژی و با نفرولوژی باشد. بنابراین غربالگری بالینی بیماران مبتلا به فشار خون بالا برای بیماری های عروقی توصیه می شود. علل پاتولوژیک RAS شامل آترواسکلروز، دیسپلازی فیبروماسکولار (FMD)، آرتریت، دیسکسیون و نوروفیبروماتوز است. از نقطه نظر عملی، تنها دو بیماری عمده وجود دارد که RA ها را تحت تأثیر قرار می دهد:
(الف) بیماری آترواسکلروتیک، شایع ترین وضعیت پاتولوژیک، که عمدتاً منافذ و قسمت پروگزیمال RA را تحت تأثیر قرار می دهد.
(ب) FMD، بسیار کمتر شایع است، که شامل بخش میانی تا انتهایی RA است.
FMD انتیما و شریانی معمولاً با ترومبوز پیشرونده همراه است، در حالی که FMD داخلی فقط در 30٪ بیماران پیشرفت می کند و به ندرت با ترومبوز همراه است. RAS آترواسکلروتیک یک بیماری پیشرونده است، به ویژه در بیماران مبتلا به دیابت و یا سایر موارد آترواسکلروز. روش تصویربرداری ایده آل برای RAS باید RA های اصلی و همچنین عروق جانبی را شناسایی کند، محل تنگی یا بیماری را پیدا کند، شواهدی برای اهمیت همودینامیک ضایعه ارائه دهد و آسیب شناسی های مرتبط (مانند آنوریسم آئورت شکمی، توده کلیوی و غیره را شناسایی کند) که ممکن است بر درمان RAS تأثیر بگذارد.
آنژیوگرافی و تصویربرداری شریانی
آنژیوگرافی که زمانی استاندارد طلایی برای تصویربرداری شریانی در نظر گرفته میشد، تهاجمی، گرانقیمت است و خطر آن کوچک اما نه ناچیز و ضمنا عوارض شدیدی مانند واکنشهای مواد حاجب نامطلوب، آمبولیزاسیون کلسترول یا تشریح شریان را به همراه دارد. با توجه به ویژگی تهاجمی آن و هزینههای قابل توجه، آنژیوگرافی به عنوان یک روش غربالگری استفاده نمیشود، بلکه به عنوان راهنمای آنژیوپلاستی ترانس لومینال درمانی استفاده میگردد. علاوه بر این، آنژیوگرافی هیچ اطلاعاتی در مورد اهمیت عملکردی تنگی ارائه نمیدهد. بنابراین، در سالهای اخیر بسیاری از روشهای تشخیصی کمتر تهاجمی یا غیرتهاجمی، مانند سینتیگرافی کلیه کاپتوپریل، سونوگرافی رنگی داپلر (CDUS)، آنژیوگرافی توموگرافی کامپیوتری (CTA) و آنژیوگرافی رزونانس مغناطیسی (MRA) آزمایش شده و با آرتریوگرافی پیشنهاد شدهاند.
در میان این روشهای مختلف، سونوگرافی کالر داپلر برای تنگی شریان کلیوی توسط بسیاری از موسسات به عنوان ابزار غربالگری اصلی مورد استفاده برای تشخیص RAS انتخاب شده است. امروزه قیمت دستگاههای سونوگرافی موبایل با قابلیت کالر داپلر بسیار به صرفه و این دستگاهها در دسترس عموم پزشکان میباشد.
تکنیک معاینه و یافته های طبیعی
اسکن RAS بسیار دشوار است و به دلیل عمق عروق، حرکت تحمیل شده توسط تنفس و گاز داخل شکمی به مهارت زیادی نیاز دارد. بنابراین، در صورت امکان، پس از 12 ساعت ناشتایی شبانه، بیماران باید صبح زود معاینه شوند. این مقدار گاز روده را کاهش می دهد و همچنین از خالی بودن معده اطمینان حاصل می کند.
بیشتر بخوانید: ارزیابی سونوگرافی داپلر کلیوی
تکنیک معاینه و آناتومی طبیعی
این روش سونوگرافی داپلر برای تنگی شریان کلیوی، با وضعیت خوابیده به پشت و بالا رفتن سر تخت حدود 30 درجه شروع می شود. یک اسکنر با فرکانس پایین (2.5-5.0 مگاهرتز) برای به تصویر کشیدن آئورت شکمی و شریانهای کلیوی (RAs) استفاده می شود. دو روش اصلی برای تصویربرداری از RA ها از طریق دیواره قدامی شکم و پهلو استفاده میگردد. اینکه کدام روش استفاده شود، بستگی به بخش خاصی از عروق کلیوی دارد که مورد بررسی قرار میگیرد. در بیشتر موارد از روش قدامی برای ارزیابی RAهای اصلی استفاده می شود. روش کناری ممکن است برای تصویربرداری از عروق داخل کلیوی و RAهای اصلی استفاده شود. هر یک از این پنجرهها دارای محدودیتهایی هستند که به عادتهای بدن فردی و چندین متغیر دیگر مانند توانایی بیمار در حبس نفس بستگی دارد.
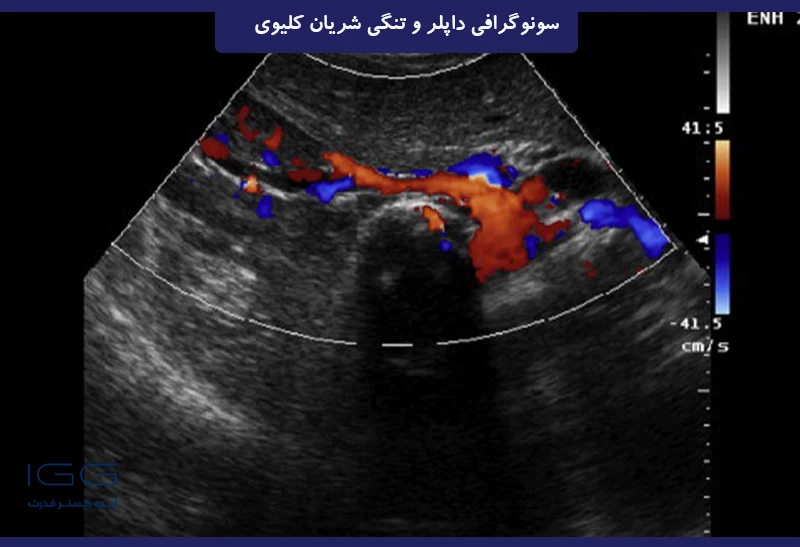
تصویر رنگی داپلر سونوگرافی از کلیه راست با عروق کلیوی. تجسم خوب کل درخت عروق کلیوی.
RAها از طرفهای جانبی آئورت منشأ میگیرند، معمولاً در سطح مرز فوقانی مهره دوم کمری، کمی به سمت جلو هدایت میشوند، معمولاً 1-2 سانتیمتر زیر منشاء شریان مزانتریک فوقانی. RA سمت راست از قسمت قدامی آئورت سرچشمه می گیرد و بلافاصله به سمت عقب به سمت زیر ورید اجوف تحتانی (IVC) می چرخد. RA پروگزیمال راست نه تنها در عمق شکم قرار دارد، بلکه عمود بر پرتو داپلر در صفحه اسکن عرضی معمولی نیز قرار میگیرد. RA سمت راست نیز ممکن است به سختی از IVC در این صفحه جدا شود و در این مورد رویکرد اسکن کناری توسط سونوگرافی موبایل بهتر است. از این دیدگاه، جریان RA در جهتی است که موازی با پرتو داپلر است و دریافت سیگنال را بهینه میکند. برای اینکار معمولاً بیمار باید در موقعیت دکوبیتوس جانبی مخالف قرار گیرد.
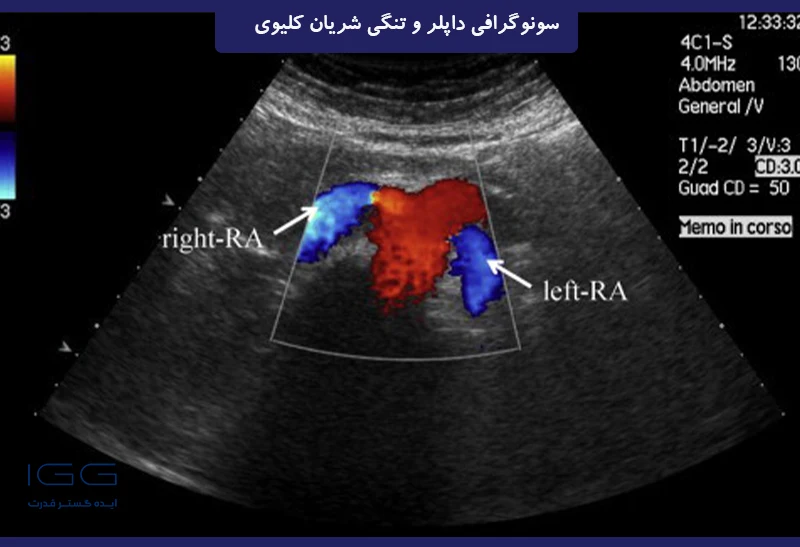
بخش محوری ناحیه midepigastric که منشا هر دو RA را نشان می دهد.
RA سمت چپ تمایل دارد که از سطح خلفی جانبی آئورت منشأ گرفته و در سمت عقب سطح آئورت و روی عضله پسواس حرکت کند. یک کمک برای تعیین محل RA سمت چپ این است که ابتدا ورید کلیوی چپ را شناسایی کنید که معمولاً بزرگ است و پیدا کردن آن آسان است. هنگامی که ورید شناسایی شد، شریان اغلب به عنوان یک رگ کوچکتر مستقیماً در پشت آن آشکار میشود که در جهت مخالف حرکت میکند.
مشکلی که باید از آن اجتناب کرد، اشتباه گرفتن منشا شریان مزانتریک تحتانی (IMA) با شریان RA چپ است. با این حال، IMA تمایل به داشتن یک شکل موج طیفی با مقاومت بالا دارد، که کاملاً متفاوت از الگوی معمولی مقاومت پایین RA است. IMA همچنین در امتداد آئورت بسیار پایینتر از RA سمت چپ منشأ میگیرد، مگر اینکه دومی از یک مکان غیر معمول ایجاد شود.
روش دوم برای تصویربرداری از RA سمت چپ، نوعی از روش کناری است که برای RA سمت راست در بالا توضیح داده شد. در این حالت، بیمار در وضعیت دکوبیتوس جانبی سمت راست قرار می گیرد و با اسکن از کلیه، RA اصلی به سمت آئورت عقب می رود. وضعیت دکوبیتوس ضروری است، زیرا کلیه اغلب به سمت خط وسط می افتد. روش دیگری برای شناسایی RA های اصلی، به ویژه نواحی اوستیا (که در آن بیشتر تنگی ها در بیماران مسن رخ می دهد)، روش “پوست موز” نامیده میشود.

تصویر رنگی از استیوم (فلش) در هر دو RA که از آئورت با استفاده از تکنیک “پوست موز” ناشی می شود. زاویه پرتو داپلر بهینه شده و نزدیک به صفر است. RA سمت راست با رنگ قرمز، RA سمت چپ با آبی نشان داده شده است. آئورت شکمی (AA)، RA چپ (LRA)، RA راست (RRA)، ورید اجوف تحتانی (IVC).
همچنین در این شرایط، بیمار از رگ مورد معاینه به موقعیت دکوبیتوس مخالف میچرخد. برای نمای “پوست موز”، مبدل به صورت طولی آئورت جهت گیری می شود و مبدل در جهت قدامی به خلفی حرکت می کند تا زمانی که RA که از آن ناشی می شود شناسایی شود و به سمت مبدل حرکت کند. با نگاهی به RA و آئورت به طور کلی، برخی این ظاهر را به یک موز نیمه پوست تشبیه کرده اند که پوست آن در کنار هم خمیده است.
در سمت راست، یک کمک اضافی در مکان یابی RA، تصویربرداری از IVC و نگاه کردن به عقب آن است تا زمانی که یک رگ به صورت عمودی و با رنگ مخالف پیدا شود. این باید RA باشد، زیرا هیچ رگ بزرگ دیگری در خلف IVC قرار ندارد. تقریباً 20 تا 30 درصد بیماران دارای یک یا چند شریان کلیوی فرعی هستند. آرتریت روماتوئید اصلی در ناف، چه در داخل یا خارج کلیه، به شاخه های قدامی و خلفی تقسیم می شود که بیشتر به شریان های سگمنتال و سپس بین لوبار تقسیم می شود.
شریان های بین لوبار بیشتر به شبکه ای از شریان های قوسی تقسیم می شوند که در محل اتصال کورتیکومدولاری قرار دارند و شاخه های کورتیکال (بین لوبولی) را که به صورت شعاعی به سمت محیط کشیده می شوند و شاخه های مدولاری که هرم های کلیوی را تامین می کنند، منتشر می کنند. وریدهای کلیوی معمولاً مسیر شریان هایی را دنبال می کنند که در موقعیت شکمی تر حرکت می کنند. ورید کلیه سمت راست در جهت خلفی قدامی با یک مسیر کوتاه برای رسیدن به IVC حرکت می کند. سیاهرگ چپ افقی تر است و قبل از ورود به IVC بین آئورت شکمی و شریان مزانتریک فوقانی عبور خواهد کرد.
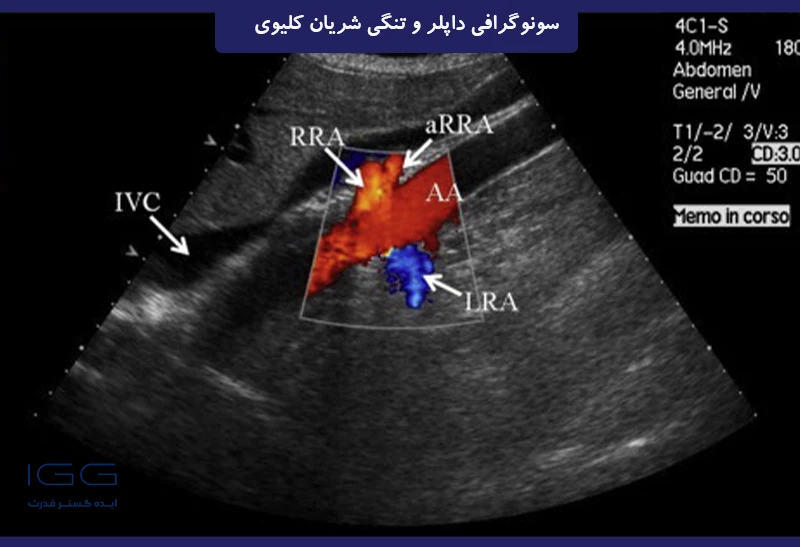
تصویر رنگی از استیوم (فلش) در هر دو RA که از آئورت با استفاده از تکنیک “پوست موز” ناشی می شود. زاویه پرتو داپلر بهینه شده و نزدیک به صفر است. RA سمت راست با رنگ قرمز، RA سمت چپ با آبی نشان داده شده است. آئورت شکمی (AA)، RA چپ (LRA)، RA راست (RRA)، ورید اجوف تحتانی (IVC)، RA جانبی راست (aRRA).
یافته های عادی
هنگامی که منشاء RA ها با داپلر رنگی در موقعیت عرضی به تصویر کشیده می شوند، جریان اولین بخش RA سمت راست به سمت مبدل و با رنگ قرمز هدایت می شود. اگر منشاء RA ها در قسمت طولی مورب تصویربرداری شود، RA سمت راست مستقیماً از آئورت به سمت مبدل عبور می کند و قرمز است، در حالی که RA سمت چپ از مبدل دور شده و آبی است. شکل موج طبیعی شریان کلیوی اصلی الگوی کم مقاومتی مشابه آنچه در تمام اندام های پارانشیمی بدن وجود دارد نشان می دهد. اگرچه RAهای اصلی ممکن است از یک زاویه قدامی تصویربرداری شوند، مکان عمیق در شکم اغلب وضوح مبدلی را که ممکن است با آن تصویر برداری شود را محدود می کند. مبدلهای فرکانس پایینتر نفوذ سونوگرافی بهتری خواهند داشت، اما کاهش قدرت تفکیک مکانی در آنها وجود دارد. برای تصویربرداری پزشکی در این مکان از ترانسدیوسر با بالاترین فرکانس که امکان نمایش خوب شکل موج های شریانی را فراهم می کند، ترجیح داده می شود. در سونوگرافی رنگی زاویه تابش باید در 60 درجه یا کمتر حفظ شود. تغییر فرکانس به زاویه بین رگ و پرتو اولتراسوند (US) و به فرکانس مبدل مورد استفاده بستگی دارد. اگر مسیر RAهای اصلی به خوبی تشخیص داده شود، می توان تخمین سرعت را با توجه به زاویه انجام داد. حداکثر سرعت سیستولیک (PSV) در RA اصلی و شاخه های آن باید کمتر از 120 سانتی متر بر ثانیه باشد. سرعت به آرامی در شریان های داخل کلیوی با انشعاب به کلیه کاهش می یابد. شاخص مقاومتی (RI) درجه امپدانس شریانی داخل کلیوی را اندازه گیری می کند و با استفاده از فرمول زیر محاسبه می شود، این المان در دستگاههای سونوگرافی موبایل بصورت اتوماتیک محاسبه خواهد شد:
([PSV – سرعت پایان دیاستولی]/PSV)
مقادیر RI اندازه گیری شده در افراد سالم وابستگی قابل توجهی به سن و منطقه نمونه برداری شده دارد. مقادیر در RA اصلی در ناحیه هیلار (0.17 ± 0.65) بیشتر از شریان های کوچک دیستال تر است و در شریان های بین لوبار (0.20 ± 0.54) کمتر است. بیماریهای کلیوی ذاتی (مانند نفروآنژیواسکلروز، فشار خون بالا، بیماری لولههای بینابینی، دیابت شیرین و برادی کاردی شدید) میتوانند باعث افزایش RI، حتی در حضور سطح کراتینین سرم نرمال شوند. در عمل بالینی مقدار RI 0.7 برای تمایز بین مقاومت طبیعی و پاتولوژیک به جریان استفاده می شود. محققان مختلف در حال حاضر فکر میکنند که بهترین سیگنالها برای ارزیابی از شریانهای سگمنتال یا بین لوبار بزرگ میآیند که مستقیماً به سمت مبدل حرکت میکنند.
در این مکان، سیگنال ها قویترین و قابل تکرار هستند. از سیگنالهای ضعیف از شریانهای محیطی (شریان کمانی) باید اجتناب شود. تجهیزات مدرن سونوگرافی موبایل عملا بر مشکلات ناشی از چاقی و گاز روده غلبه کرده است، بنابراین می توان حدود 90 درصد از بیمارانی را که برای بررسی ارجاع می شوند را توسط این دستگاهها مورد بررسی قرار داد.
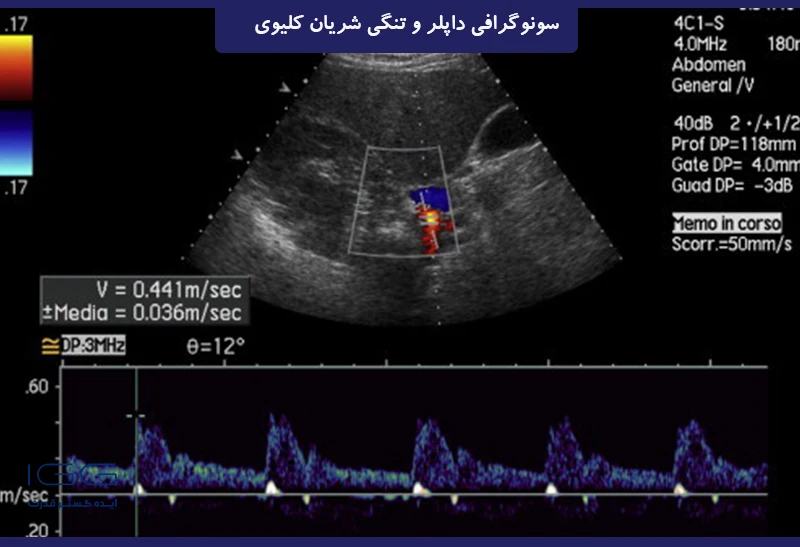
تصویر داپلر طیفی سونوگرافی از RA سمت راست در یک بیمار معمولی. به سنبله کوچکی که در انتهای افزایش سیستولیک رخ می دهد توجه کنید. این ویژگی فقط در یک RA اصلی معمولی دیده می شود.
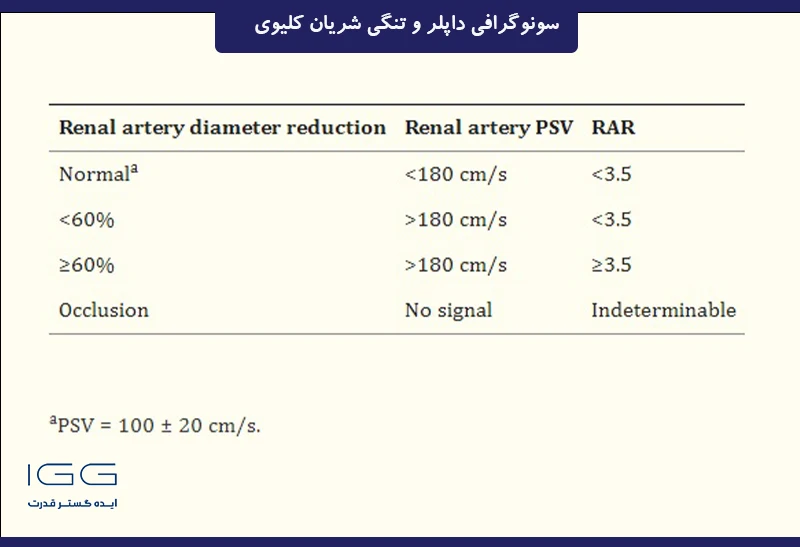
معیارهای داپلر برای تشخیص RAS
معیارهای سونوگرافی داپلر RAS را می توان بر اساس یافته های مستقیم به دست آمده در سطح تنگی (معیارهای پروگزیمال) یا بر اساس تغییرات جریان مشاهده شده در عروق کلیوی دیستال در محل تنگی (معیارهای دیستال) به دو گروه تقسیم کرد:
1. معیارهای پروگزیمال (ارزیابی مستقیم تنگی)
معیارهای پروگزیمال علائم مستقیمی هستند که در محل تنگی به دست می آیند. چهار معیار برای تشخیص تنگی پروگزیمال قابل توجه یا انسداد RA استفاده می شود. اولین و مهمترین نشانه افزایش PSV است. سرعتهای بالاتر از 180 سانتیمتر بر ثانیه وجود تنگی بیش از 60 درصد را نشان میدهد، در حالی که سرعت پایان دیاستولی بیش از 150 سانتیمتر بر ثانیه نشاندهنده درجه تنگی بیش از 80 درصد است.
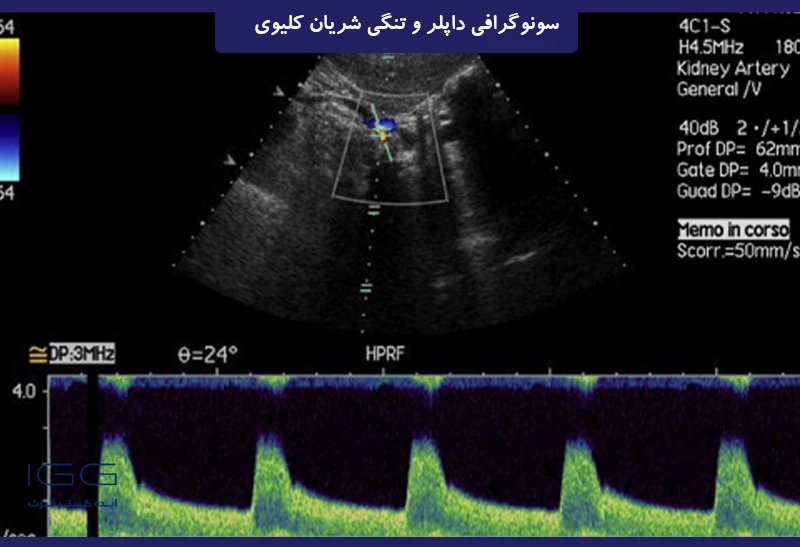
شکل موج داپلر طیفی ناحیه تنگی در سمت راست RA. اوج سرعت سیستولیک افزایش یافته است (PSV 286 سانتی متر بر ثانیه).
2. مقایسه مقادیر PSV با مقادیر اندازهگیری شده در RA
معیار دوم، مقایسه مقادیر PSV به دست آمده در آئورت شکمی پیش کلیوی با مقادیر اندازه گیری شده در RA است. به اصطلاح نسبت کلیوی/آئورت (RAR) استفاده از RAR به جای مقدار مطلق PSV ترجیح داده می شود زیرا فشار خون بالا خود می تواند باعث افزایش سرعت PSV در تمام عروق در بیماران مبتلا به فشار خون بالا شود. در شرایط عادی، RAR کمتر از 3.5 است. اگر PSV به دست آمده در آئورت شکمی پیش کلیوی به طور غیر طبیعی کم باشد (کمتر از 40 سانتی متر بر ثانیه)، RAR نمی تواند استفاده شود.
گزارش شده است که دید ضعیف به دلیل چاقی شدید، استفاده از دستگاه های قدیمی سونوگرافی، گاز روده بیش از حد یا جریان ضعیف در RA اصلی میتواند به دلیل نارسایی شدید کلیوی باشد. برای شناسایی RAS ≥ 50٪، گزارش شده است که نسبت کلیوی-سگمنتال (RSR)، یعنی نسبت PSV اندازه گیری شده در شریان کلیوی به شریان سگمنتال، بهترین پارامتر بود (حساسیت 93%). گروه دیگر از پزشکان بر این باورند که نسبت بین لوبار کلیوی (RIR)، یعنی نسبت PSV اندازهگیری شده در شریان کلیوی به آنچه در شریان بین لوبار به دست میآید، دقیقتر است (حساسیت 88٪).
معیارهای طبقه بندی تنگی RA توسط سونوگرافی کالر داپلر
تنگی زمانی مهم است که بیش از 60٪ باشد. در این مورد، تنگی باعث کاهش قابل توجهی در جریان خون کلیوی می شود.




دیدگاهها